查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





作者:安徽中医药大学神经病学研究所附属医院 王共强
国际上使用较广泛的缺血性卒中(ischemic cerebral stroke,ICS)分型方法是以原发脑卒中所致的最大神经功能缺损时的临床表现和体征为依据,其将急性ICS分为完全前循环梗死型、部分前循环梗死型、后循环梗死(PCI)和LI 4种亚型。该分型与影像学有较好的对应关系,为预测ICS的梗死部位和大小提供参考,为评估ICS的预后提供帮助。
后循环缺血(posterior circulation ischemia,PCI)源自从前的“椎-基底动脉供血不足”(vertebral-basilar insufficiency,VBI)。自从2000年Caplan 等提出PCI 后,在既往认识的基础上,国际上已用“PCI”取代了VBI。由于发病率高,约占所有缺血性卒中的20%~25%,年发病率为18/100000,是卒中患者致残和致死的重要原因,但其与急性前循环缺血性卒中相比尚未引起足够的关注和有效的管理。后循环系统的解剖结构复杂,血管变异较多,临床症状多样且不典型,使PCI 的诊断受到挑战。
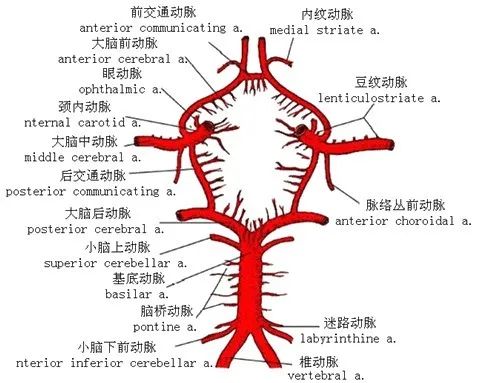
后循环又称椎-基底动脉系统,由椎动脉(VA) 、基底动脉(BA) 、大脑后动脉(PCA) 及其各级分支组成,主要供血给脑干、小脑、丘脑、枕叶、部分颞叶及上段脊髓。PCI 是指因后循环血管狭窄、原位血栓形成或栓塞导致脑组织缺血而引起的临床综合征,占急性缺血性脑卒中20%,按症状和持续时间分为后循环TIA 和后循环梗死。
PCI发病机制主要包括栓塞性卒中、大动脉疾病、分支动脉疾病、偏头痛及其他。其中栓塞性卒中最为常见,包括心源性卒中、动脉-动脉及两者混合型卒中。欧美发达国家资料显示,将后循环供血区域分为三段,近端、中段和远端,发现后循环缺血性卒中的好发部位局限于远端区域。
目前公认的病因主要有动脉粥样硬化 、心源性栓塞、穿支小动脉病变以及其他引起PCI 的少见病因包括椎-基底动脉延长扩张症(VBD) 、颅内动脉夹层、锁骨下动脉窃血综合征,大动脉炎,线粒体脑病伴高乳酸血症和脑卒中样发作等。其中,PCI 最常见的病因是动脉粥样硬化,当患者有相关高危因素时,应引起重视。
PCI 的临床表现多样且无特异性,主要在于后循环解剖结构复杂,血管变异较多,并且后循环系统中存在大量的脑干核团和大量传入、传出的神经束,损害后可以出现多种症状和体征。虽然经典的后循环综合征很少出现,但有许多症状和体征的出现暗示着PCI。
研究发现所有眩晕/头晕患者中,属于前庭中枢性的“脑干和小脑病变”仅占7%~12%。PCI是与椎基底动脉系统梗死相关的临床病理状况,主要包括脑干(48%)和小脑后下动脉(PICA)支配区域(36%)。PCI约占所有缺血性卒中的20–25%,年校正发病率为18/100,000人。由于椎基底动脉系统供血的脑组织面积很大,PCI通常会引起各种各样的体征和症状,很少仅引起一种症状。最常见的体征是单侧肢体无力、面瘫、步态共济失调、构音障碍和眼球震颤。常见症状有眩晕/头晕、恶心和呕吐、头痛和意识改变。
头脉冲、眼震、眼偏斜试验(HINTS)三步检查法被证明是筛查主要表现为AVS的PCI患者的有效方法。HINTS对脑卒中的敏感性和特异性可以分别达到98%和85%,可以快速且准确地识别和鉴别PCI,并且对PCI的敏感性比早期MRI(发病48h内灵敏度为88%)更高。

NIHSS往往低估了PCI的严重程度。最近有研究提出了扩展的NIHSS(eNIHSS),该量表增加了针对PC事件的更特异的体征,如垂直注视麻痹、眼球震颤、霍纳综合征、IX和XII神经麻痹和躯干共济失调。
当PCI患者临床症状不典型时,早期难以识别。询问病史时,应该做到尽可能详细,以发现与PCI有关联的线索。在针对性地询问病史的基础上使用一些体格检查测试如共济失调测试、步态检查、视野测试、平衡测试等都可提高PCI的检出率。HINTS及HINTS PLUS,不仅简便、快捷,且对于识别主要表现为AVS的PCI患者具有高度的敏感性和特异性,在PCI的早期诊断上甚至优于MRI DWI,对于降低诊断成本、提高诊断准确性、节约院前救治时间、避免误诊导致的治疗无效和资源浪费方面均具有重大意义。但这一检查也因为阳性率偏低,对操作者要求高等原因使其应用受到限制。
后循环缺血(PCI)约占所有缺血性卒中的20–25%,年发病率为18/100000,是致残和致死的重要原因。影像学评估的关键问题有以下几方面:
梗死核心(infarcted core,IC)(亦称中心缺血区),供血脑组织血流中断致神经细胞坏死、功能丧失。
缺血半暗带(ischemic penumbra,IP),正常脑组织与梗死灶中心移行区,血流再灌注可使神经元功能恢复正常。
责任血管,ICS梗死区域对应的主要供血动脉。
侧支循环,责任血管狭窄或闭塞、脑梗死发生后,周围侧支血管代偿性供血。如侧支循环供血差,IP范围会逐渐扩大,不可逆的IC区扩展。
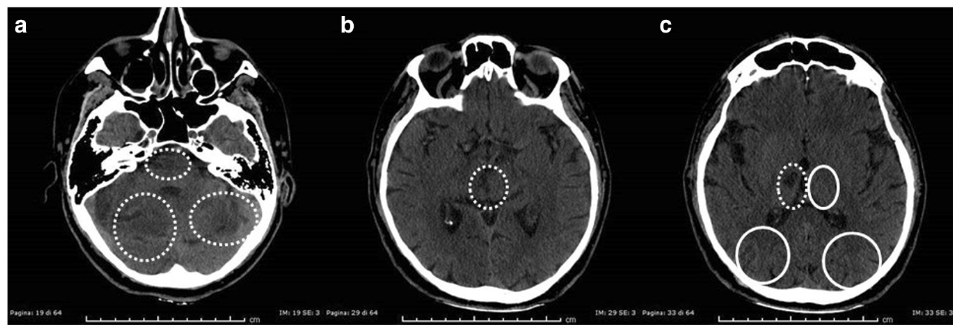
MRI被认为是诊断卒中的金标准,对PCI尤其敏感。在评估PC梗死(尤其是脑干)中,它比CT更为灵敏,并且可以通过弥散加权成像(DWI)序列检测到梗死的早期证据。有研究显示,PC卒中的DWI假阴性率比AC高出近10倍(19% vs. 2%)。在发病后48小时内获得影像学检查的所有症状持续> 24小时的卒中患者中,有5.8%为DWI假阴性。表现为椎基底动脉缺血症状的患者中,多达1/3的患者在最初24小时内为DWI假阴性。因此,在早期MRI阴性的情况下,不应排除PC卒中。
到目前为止,影像仍是卒中诊断的基石,影像技术的进展为急性卒中的诊断提供重要的诊断和预后信息。影像学多模态检查评估关键问题,对患者进一步治疗及预后具有重要意义。PWI是重要的急性缺血性卒中成像技术,不仅反映了人脑区域的灌注改变(低灌注/高灌注) ,而且也能从持续的血管灌注模式的病理生理变化识别可能被挽救的脑组织,这是DWI-PWI不匹配用于MRI 指导急性缺血性卒中静脉溶栓的基础。
PCI的急性治疗包括静脉内重组组织纤溶酶原激活剂(IV rtPA)和血管内治疗。在PCI中,BA闭塞(BAO)是一种神经系统紧急情况,如果不进行治疗,其病死率会超过80%。在过去的几年中,通过血管造影评估进行的一些试验显示接受静脉内rtPA治疗的BAO患者的再通率和功能结局正逐步得到改善。大量研究在进行急性缺血性卒中静脉溶栓治疗时发现,后循环缺血性卒中的溶栓时间窗较前循环长,静脉溶栓后发生出血风险较前循环低,只有早期识别才能更好地指导临床治疗。而PCI 的早期诊断缺乏特异性诊断方法,临床工作中需要结合详细的病史、神经系统体格检查、量表评定及辅助检查来早期识别。
美国指南建议仅在卒中发作后6小时内在PCI中进行机械取栓术。但考虑到与PCI相关的不良预后,扩大这种窗口期似乎是合理的。机械取栓术已被证明可以对所有目标血管实现较高的再通率。在最近的几年中,所谓的支架取栓器得到应用,是当今最常用的设备。
卒中单元可有效减少急性卒中患者的死亡,因此PCI患者也应尽快使用此类设施。临床上应监测患者颅内压升高的迹象,例如头痛、呕吐、嗜睡、神志不清或神经系统恶化,以及呼吸规律不规则的证据。实际上,小脑梗塞可引起水肿,通常在梗死后3至5天达到高峰,并可能导致第四脑室受压、阻塞性脑积水和/或疝。此外,应对患者进行持续的心脏监护,以检测心脏心律不齐(即房颤)和严格控制血压。
PCI是一种潜在的威胁生命的神经系统紧急情况,需要高度警惕。过去的研究大多集中在ACI,更进一步的研究包括发展先进的神经影像学成像技术、寻找敏感特异的成像参数来提高PCI 诊断的敏感性和特异性及最安全、最有效的治疗PCI 的方法。在急性情况下,多模式CT和MRI是有用的工具,可用于PCI确诊并改善静脉溶栓或血管内治疗合适患者的选择。目前研究表明,将新设备应用于基底动脉卒中的血管内治疗可确保提高再通率,并可改善预后和降低死亡率。
来源:神经科学论坛
查看更多