查看更多
密码过期或已经不安全,请修改密码
修改密码
壹生身份认证协议书
同意
拒绝

同意
拒绝

同意
不同意并跳过





有一外地患者来门诊就诊时,带来了5支不同品牌的胰岛素注射笔,没有使用口服降糖药物,每天注射32个单位的胰岛素,在这种治疗方案下患者空腹血糖为11.0 mmol/L。
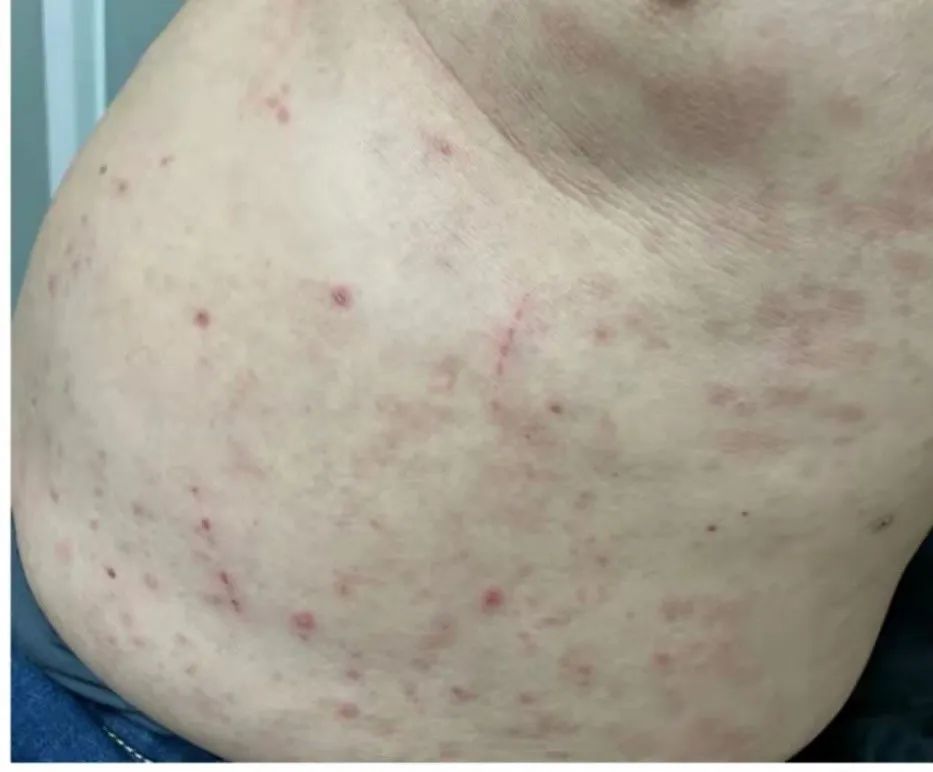
患者腹部
据患者介绍,每去看一次门诊,就会更换一次胰岛素,于是就有了5种注射笔。患者肥胖,空腹C肽3.62 ng/mL。原本口服药和生活方式干预就能解决的血糖问题,为什么要使用胰岛素,而且还如此频繁的更换胰岛素,邹大进教授对此表示心情沉重,小编亦有同感。
这个案例折射出来即便多部指南与专家共识已经颁布,即便胰岛素使用已有百年历史,即便很多专家呕心沥血推广传播糖尿病最新理念,糖尿病用药仍有许多不合理之处,尤其是近年来胰岛素的普及,更是加重了胰岛素滥用的这一情况。
纵观国内外指南,不管是刚刚颁布的2022版《ADA糖尿病诊疗标准》,还是《中国2型糖尿病诊疗指南(2020版)》,均将生活方式干预与口服降糖药物放于一线降糖的治疗地位。在此基础上,若血糖仍未达到控制目标,才应开始胰岛素治疗并且建议首选基础胰岛素治疗。这是各指南中均已明确的信息。
鉴于上述情况,小编对高血糖的药物治疗相关内容进行了汇编,希望能够助力指南共识信息的传递,提高基层医师的糖尿病用药水平,最终使糖尿病患者获益。
医学营养治疗和运动治疗是基本措施
高血糖的药物治疗多基于纠正导致人类血糖升高的两个主要病理生理改变,即胰岛素抵抗和胰岛素分泌受损。根据作用效果的不同,口服降糖药可分为主要以促进胰岛素分泌为主要作用的药物和通过其他机制降低血糖的药物,前者主要包括磺脲类、格列奈类、二肽基肽酶Ⅳ抑制剂(DPP‑4i),通过其他机制降低血糖的药物主要包括双胍类、噻唑烷二酮类(TZD)、α‑糖苷酶抑制剂和钠‑葡萄糖共转运蛋白2抑制剂(SGLT2i)。
糖尿病的医学营养治疗和运动治疗是控制2型糖尿病(T2DM)高血糖的基本措施。在饮食和运动不能使血糖控制达标时,应及时采用包括口服药治疗在内的药物治疗。T2DM 是一种进展性疾病。在T2DM的自然病程中,胰岛β细胞功能随着病程的延长而逐渐下降,胰岛素抵抗的程度变化不大。因此,随着T2DM病程的进展,对外源性的血糖控制手段的依赖逐渐增大。临床上常需要口服降糖药物及口服药物和注射降糖药[胰岛素、胰高糖素样肽‑1(GLP‑1)受体激动剂(GLP‑1RA)]间的联合治疗。
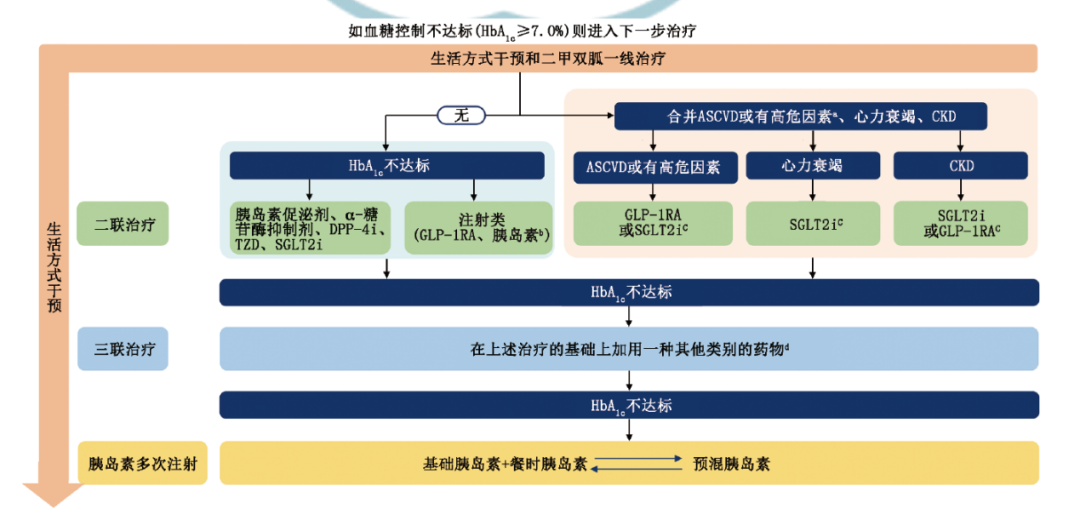
2型糖尿病患者高血糖简易治疗路径
高血糖药物选择原则
2型糖尿病的发展包括早期正常血糖-胰岛素代偿性高分泌、糖尿病前期(血糖轻度升高)、胰岛素分泌不足、胰岛素分泌缺乏4个代表性阶段,在选择降糖药的策略上需有所区别。
2型糖尿病前期和早期:病理特点表现为胰岛素抵抗+相对分泌不足,糖尿病的前期通过生活方式干预可以延缓糖尿病发生。糖尿病早期治疗应以减轻胰岛素抵抗为主,辅用非胰岛素促泌剂降糖药。
胰岛素分泌明显不足阶段:选用胰岛素促分泌剂、必要时联合基础胰岛素。
胰岛素缺乏:以胰岛素治疗为主,辅用口服降糖药。
除降血糖之外有减轻体重、改善ASCVD、CKD发生和发展风险或心力衰竭需求时可优先选择二甲双胍、GLP-1RA或SGLT-2i类药物。
遇到新诊断或未能良好管控血糖的老年糖尿病伴存高血糖(HbA1c>9.5%,FPG>12 mmol/L)、合并感染或急性并发症、处于手术或应激状态、应用拮抗胰岛素作用的药物(如糖皮质激素)等特殊情况时,因存在明显的胰岛素抵抗、高糖毒性、高脂毒性等加重胰岛β细胞损伤的因素,需积极采用一天多次胰岛素强化治疗模式,解除β细胞糖毒性,尽早纠正高血糖。
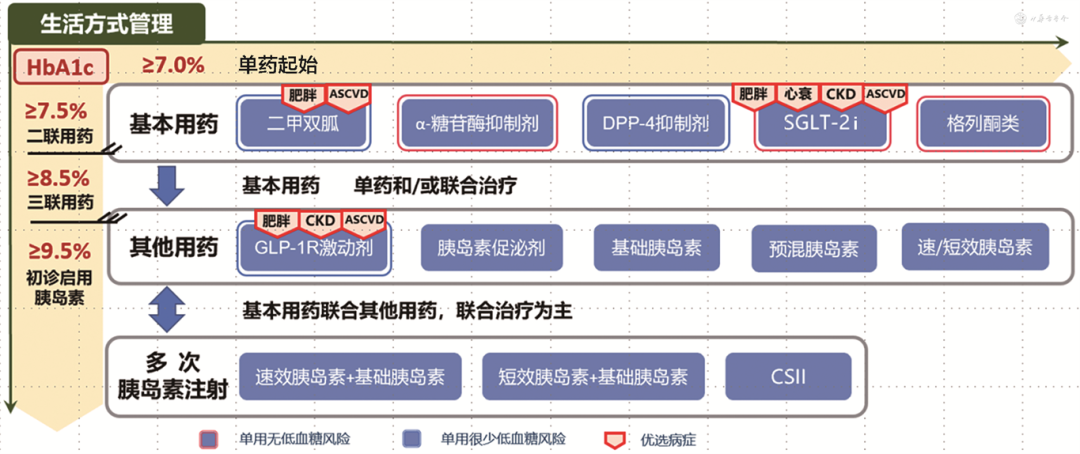
老年2型糖尿病降血糖药物治疗路径
各类降糖药物以及应用注意点
1.非胰岛素促泌剂
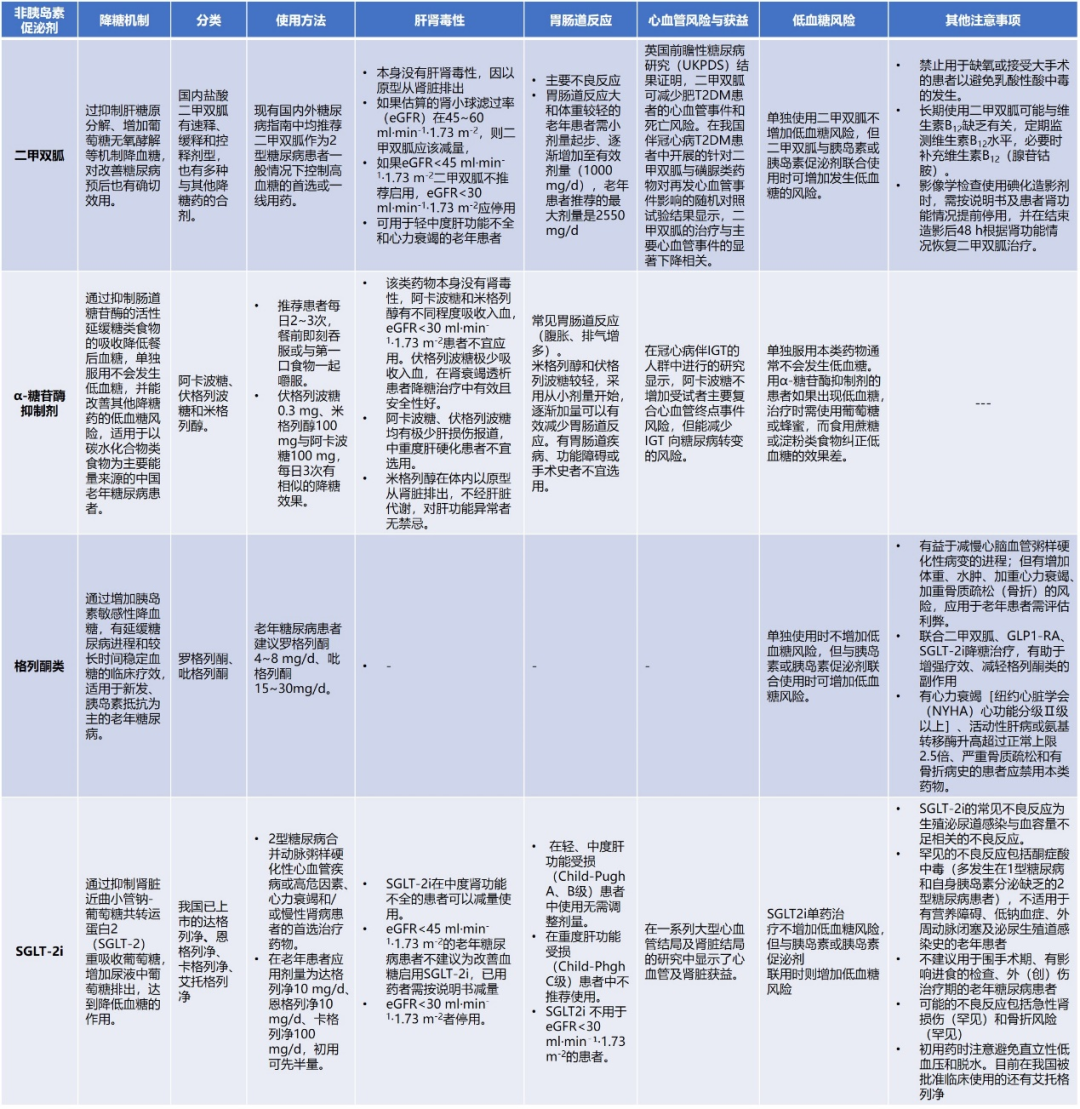
2.肠促胰岛素

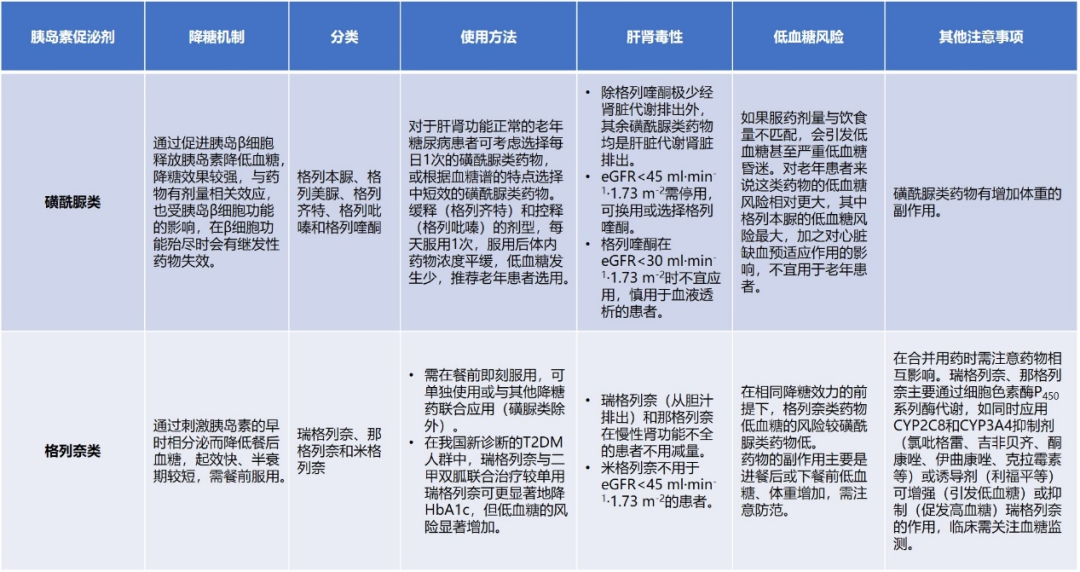
3.胰岛素促泌剂
4.胰岛素
(1)每日1次胰岛素注射
作为二线用药,对2种以上口服降糖药血糖未达标的老年患者,在口服药的基础上首选联用基础胰岛素(推荐甘精胰岛素、德谷胰岛素、地特胰岛素)或德谷门冬双胰岛素(需餐前注射)先控制空腹(包括三餐前、晚睡前)血糖,相对低血糖风险低。
推荐起始剂量为0.1~0.3U·kg-1·d-1,通常选择每晚睡前注射,如有夜间低血糖风险,可调整为晨时早餐前注射。其后根据监测的空腹血糖为剂量调整的参考,如仍>7 mmol/L,每4~5天可增加2~4U/d,直到空腹血糖稳定控制到5.5~<7 mmol/L。
其间兼顾餐后血糖的测定,餐后血糖以饮食结构调整和口服降糖药管理为主。治疗3~4个月后HbA1c仍未能<7.5%,如空腹血糖达标而餐后血糖波动大,自身胰岛素分泌不足者,需改为一日多次胰岛素注射模式,如仅单餐餐后血糖高,可调换为德谷门冬胰岛素,适当增加原单次注射剂量于控制不良的餐前注射。
如空腹血糖未达标,且胰岛素用量已>40 U/d,患者超重/肥胖(胰岛素抵抗),在严格控制饮食的基础上可联用GLP1-RA。非肥胖的患者也可联合长效磺酰脲类(格列美脲的胰岛素受体后效用)。
(2)每日2次胰岛素注射
胰岛功能较差或不便于应用基础胰岛素,可选用每日2次注射预混胰岛素或德谷门冬双胰岛素,根据患者血糖波动特点,选择30/70、25/75抑或50/50的配置剂型,起始剂量为0.2~0.4 U·kg-1·d-1,可按1/2、1/2或3/5、2/5比例分配在早晚餐前皮下注射,常需辅用口服药(二甲双胍、糖苷酶抑制剂、DPP-4i,长效磺酰脲类)补充胰岛素作用薄弱时区血糖管理所需,有助于减少低血糖发生和控制体重,尤其在每日用量40 U以上者。
(3)每日3次胰岛素注射
适用于应激状态、特殊治疗时针对以日间血糖升高重于空腹血糖升高为特点的患者,选择预混胰岛素(30/70,50/50,25/75)每日三餐前注射。
常为短期应用模式,待需求解除后重新调整治疗模式。
起始剂量为0.2~0.4U·kg-1·d-1,可按2/5、1/5和2/5比例分配在早、中、晚三餐前皮下注射,根据血糖检测情况调整药量。
(4)每日4次胰岛素注射
适用于胰岛素分泌严重缺乏、前述胰岛素治疗模式下血糖控制差(HbA1c>8.5%)或反复发生低血糖、初诊高血糖(HbA1c>9.5%)、合并感染、创伤等应激情况的老年糖尿病患者,采用3次餐时速效/短效胰岛素+晚睡前长效(基础)胰岛素皮下注射。
初用者的起始剂量为0.2~0.4 U·kg-1·d-1,全天总量的1/3~1/2设为基础胰岛素用量,另1/2~2/3分置在三餐前。根据血糖监测水平和变化逐渐增加和调整胰岛素用量。
除本身胰岛功能衰退外,一般经每日多次胰岛素注射控制血糖、纠正糖毒性、改善胰岛β细胞功能后均可减少胰岛素注射次数甚至停用胰岛素(初发病患者为多)。
(5)持续皮下胰岛素输注(CSII)
通过半智能的胰岛素泵模拟全天不同生理活动和多餐进食对胰岛素的需求、经特制皮下滞留针持续注射可调剂量的胰岛素,更有利于全天血糖的平稳控制和减少低血糖风险。
胰岛素用量最好先经过4次/d注射模式进行每日用量预估,转换时减少约10%~20%的总量,根据基础胰岛素用量设置日间、夜间和凌晨每小时胰岛素用量,根据餐时胰岛素用量设置三餐前胰岛素大/中剂量,根据多点血糖监测调整各时点胰岛素用量至血糖控制稳定达标,且不发生低血糖。
适用于①胰岛素分泌缺乏(包括长病程、迟发LADA)需长期每日多次胰岛素注射、有一定自我管理能力的老年糖尿病患者;②需较快纠正高血糖(包括新诊断者、感染/应激/创伤伴高血糖院内救治者)的短期强化胰岛素治疗。
(6)静脉胰岛素注射
用于糖尿病急性并发症(高血糖高渗状态、糖尿病酮症酸中毒)、慢性并发症(糖尿病足)、重症感染、创伤救治、危重症患者救治、肠外营养支持等情况。
降糖药物应用后的疗效评估和剂量调整
选择治疗方案后,疗效观察和后续的治疗调整是重要的环节。制定进一步的随诊观察计划、注重患者的实效教育、改进与患者和/或家属沟通方式、了解患者生活方式(饮食、运动)、自我血糖监测情况、用药依从性等。根据病情变化每3~12个月检测HbA1c和需观测的代谢指标,到相对固定的诊所复诊(定期定点),及时调整治疗、不断优化管理水平,是提高总体血糖控制达标率的有效措施。
上述案例中的患者,邹大进教授给予了二甲双胍联合吡格列酮的治疗方案,并辅以生活方式干预进行减重,相信该患者血糖一定会恢复正常。
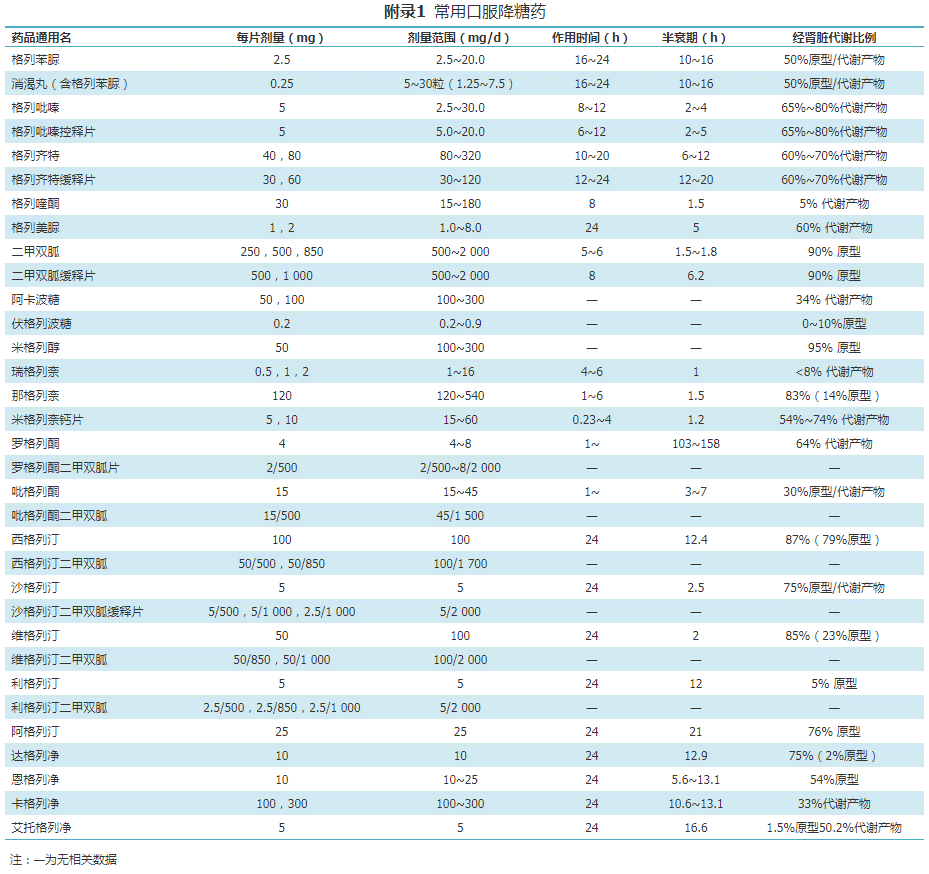
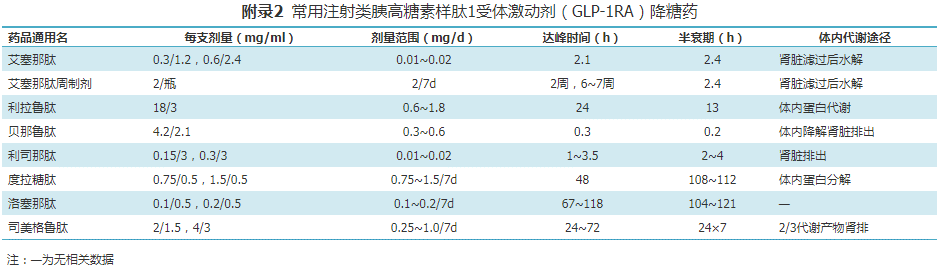
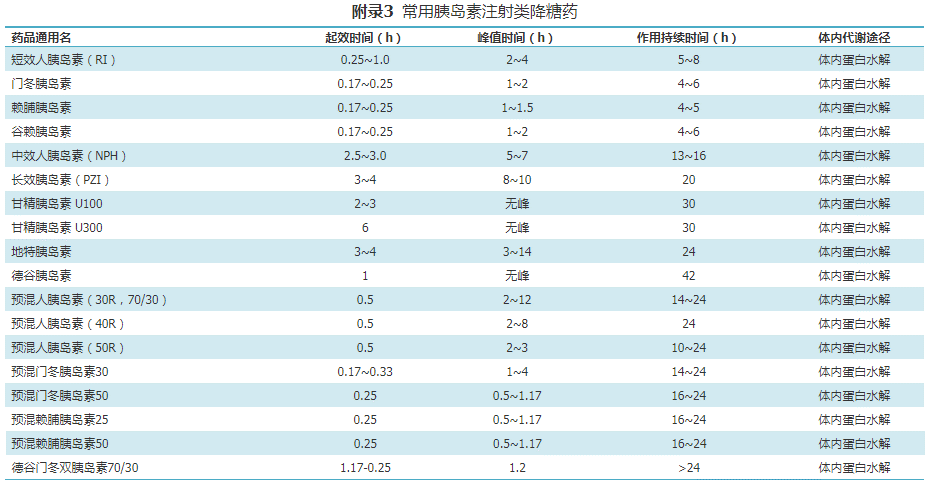
附常用降糖药参考目录
来源:内分泌前线
查看更多