4.1 吻合口血运评估
4.1.1 ICG近红外光成像技术评估吻合口血运的方法
结直肠癌根治术中,可以应用ICG近红外光成像技术,在肠吻合完成前后分别进行肠管血运评估。近端肠壁离断前,术者可通过临床判断在白光或可见光下选择切除线,无损伤地在肠壁上标记出“预切除线”。
须注意,切勿使用单极或双极电设备烧灼标记,以免破坏肠壁局部血供,而最终影响评估的准确性。确定肠切除部位后,第1次静脉注射ICG,用近红外摄像系统观察血管灌注。
若ICG血管灌注在60 s内显像良好,则可判断为肠管血运良好。ICG的中位显影时间为35(29~44)s,持续时间约为3 min。记录肠管灌注组织和非灌注组织的界限,并与最初标记的肠管“预切除线”进行比较(图1a),沿缺血线离断肠壁。如果评估肠管“预切除线”处的血运灌注不足,则须考虑改变肠管近端“预切除线”至血运灌注良好的部位。肠吻合完成后,再次静脉注射ICG,用荧光系统评价吻合完成后的灌注情况,并观察肠壁的血运及外观(图1b),以决定是否改变手术策略,重新进行肠吻合。

通过吻合口ICG近红外光成像的强度评分可以评估血运情况,如评分≥3分,则代表吻合口局部的血运较充分,可以更有效避免因血供障碍而导致的吻合口漏的发生(表1)。
另外,吻合口ICG近红外光成像的强度还与 ICG溶液注射的剂量相关,关于注射的剂量问题目前还没有统一的标准。Kudszus等采用0.2~0.5 mg/kg静脉注射ICG来判断吻合口的情况,“预切除线”改变率为13.9%;而低剂量(<0.1 mg/kg)ICG对手术计划改变率影响较小。

4.1.2 相关研究进展
文献报道,ICG近红外光成像技术在通过改变手术方案来降低吻合口漏(anastomostic leakage)发生率方面具有潜在的价值,并已被证明安全可行。
Kudszus等的报道中,使用ICG近红外光成像技术改变了13.9%的近端“预切除线”,吻合口漏发生率降低了4%。
Jafari等报道了ICG近红外光成像技术在达芬奇机器人辅助手术中的应用,19%的患者近端“预切除线”改变,吻合口漏发生率降低至6%(对照组为18%)。
一项多中心前瞻性研究(PILLAR-Ⅱ)报道了139例腹腔镜左半结肠切除或直肠前切除术病例,ICG近红外光成像技术改变了8%的手术方案,吻合口漏发生率仅为1.4%。
近期,备受瞩目的PILLAR Ⅲ研究结果公布,该研究纳入了25个中心347例患者,结果显示,虽然运用ICG近红外光成像技术可以成功观察到95.4%患者的吻合口灌注情况,但与标准对照组相比,ICG并不能降低吻合口漏的发生率。
意大利的一项多中心随机对照研究发现, 运用ICG近红外光成像技术能够有效地判断结肠残端及吻合口的血供,并改变了试验组中11%患者的手术切缘,但两组患者的吻合口漏发生率差异并无统计学意义。
目前,针对荧光腹腔镜成像技术评估直肠吻合口血运的价值,仍然是研究热点,芬兰ICG-COLORAL研究和首都医科大学附属北京友谊医院牵头的多中心、前瞻性、随机对照试验均在进行中。通过ICG近红外光成像技术评估结直肠癌手术中吻合口血运的安全性和可靠性已得到初步证实,但其评判标准及操作规范尚需要多中心、大样本的高级别循证医学证据以进一步验证。
推荐意见1:腹腔镜结直肠癌根治术中吻合前后运用ICG近红外光成像技术可以较客观准确地评估吻合口血运,降低吻合口漏发生率。在有条件的中心,建议对吻合口血运存疑的患者使用ICG近红外光成像技术对吻合肠段进行血运评估。虽然ICG近红外光成像技术评估吻合口血运的安全性和可靠性已得到初步证实,但其评判标准及操作规范尚需要多中心、大样本的高级别循证医学证据支持。
4.2 淋巴结示踪
淋巴结转移是结直肠癌最主要的转移途径之一。术中对淋巴结的精准定位及指导清扫范围,有利于检出更多的淋巴结,提供更准确的pTNM分期,指导患者术后的辅助治疗。
目前,结直肠癌根治术中淋巴结清扫通常采用标准方案,对于可能存在的跳跃式淋巴结转移或异常分布的淋巴结,仍不够准确。近年的研究显示,与传统蓝染料法比较,ICG近红外光成像技术具有一定优势,能够在术中对转移淋巴结及前哨淋巴结尤其区域外淋巴结的分布进行精确定位,并指导术中淋巴结清扫,提高术后淋巴结的检出率,减少阳性淋巴结的遗漏。
4.2.1 ICG近红外光成像示踪淋巴结的使用方法
结直肠癌根治术ICG近红外光成像示踪淋巴结多采用在术前肠镜下将ICG多点注射到肿瘤邻近部位的黏膜下层(具体可参照前文ICG的使用方法)。有研究结果发现,多点注射低剂量的ICG(0.5~1 mg)可能达到更好的淋巴结示踪效果。
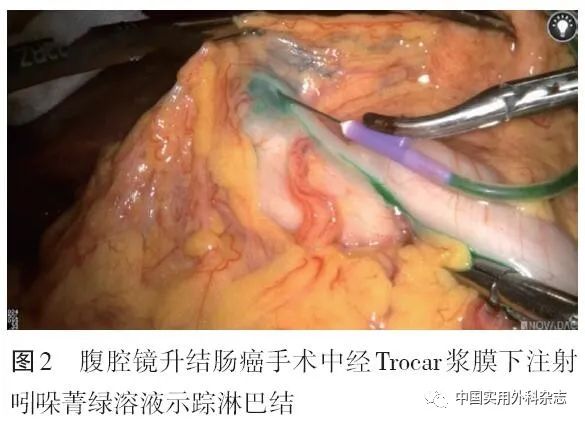
此外,也可选择术中在癌周浆膜下注射,经Trocar直接注射(图2)或经辅助切口注射。
4.2.2 前哨淋巴结检出
前哨淋巴结检测的价值目前仍处于探索中,现阶段尚不推荐其作为手术方式及淋巴结清扫范围的决策依据。随着早期结直肠癌发病率的增加及内镜切除的更广泛应用,对前哨淋巴结的深入研究将为早期肠癌的节段切除及免器官切除治疗提供依据。
Nagata等报道运用ICG近红外光成像技术对结直肠癌前哨淋巴结的检出率可达97.7%,远优于蓝染料法,其对淋巴结转移诊断的敏感度为55.0%,但假阴性率亦高达46.%,假阴性集中在T3期患者,而对于T1~T2期结直肠癌患者,ICG近红外光成像技术对前哨淋巴结检测的准确率较高。文献报道,ICG近红外光成像技术对前哨淋巴结的检出率可达88%~98%,假阴性率为18%~67% 。
Kawahara等将直肠癌侧方区域的前哨淋巴结定位于髂内血管与盆丛神经间,发现40例前哨淋巴结阴性的患者均无侧方淋巴结转移。ICG近红外光成像技术在直肠癌侧方前哨淋巴结检测中显示了初步的优势,但尚缺乏其与影像学方法筛选侧方淋巴结清扫适应人群的对比研究,故实用价值需要进一步探讨。
目前,结直肠癌患者前哨淋巴结检测的总体准确率仅为75.7%,且有2%~10%的患者存在跨越淋巴结分组的“跳跃转移”,这些因素均限制了针对早期肠癌的缩小手术及免器官切除治疗的开展。
4.2.3 淋巴结清扫
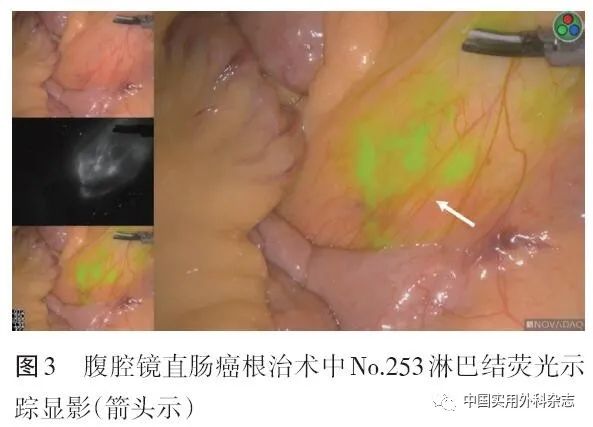
采用ICG示踪结直肠癌的淋巴引流,对淋巴结的检出率为65.5%~100%,可指导淋巴结清扫范围,获取更多的阳性淋巴结(图3)。
Nishigori等发现采用ICG示踪改变了23.5%(4/21)患者的淋巴结清扫范围,并且直径>5 mm的阳性淋巴结均能被ICG示踪。
Watanabe等的研究显示,脾区结肠癌淋巴回流可能并不通过左结肠动脉或中结肠动脉左支,而直接回流至肠系膜下动脉周围,所有阳性淋巴结均在ICG示踪的淋巴引流范围以内。
推荐意见2:采用ICG近红外光成像技术进行淋巴结示踪,可以较好地显示结直肠癌淋巴回流范围;同时,仅建议在T1~T2期结直肠癌患者中使用ICG近红外光成像示踪前哨淋巴结,其具体注射剂量以及注射方法仍需多中心、大样本的高级别循证医学证据支持。
4.3 肿瘤的可视化定位
4.3.1 协助早期肿瘤定位
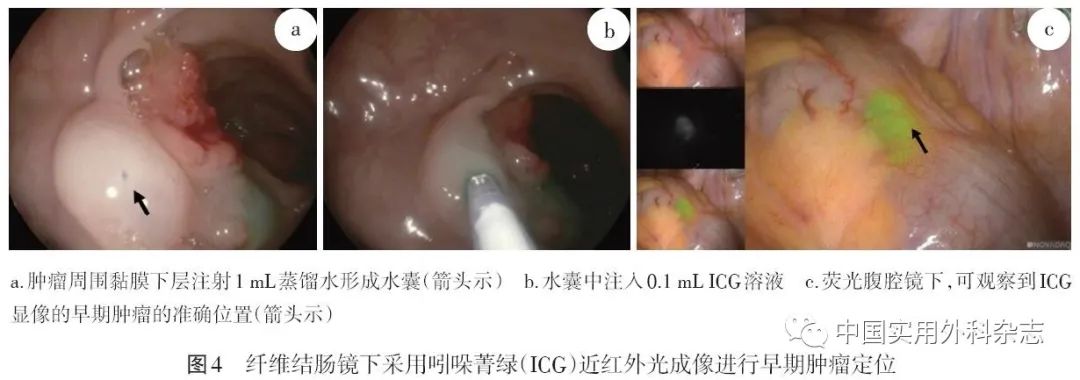
ICG的注射时间、位点、剂量、浓度各不相同。研究结果表明,ICG荧光标记的可见度会在局部注射7 d后迅速下降。黏膜下层注射ICG不会引起任何组织炎症,因而推荐术前1 d结肠镜下行黏膜下层精准注射ICG溶液(图4)。
注射过程中应注意以下3点:
(1)注射液的配置。肠壁较胃壁薄,存在易透壁、易弥漫的特点,ICG注射浓度须结合术野要求而定,推荐浓度为0.625 g/L或更低。
(2)注射位点的选择。结直肠癌具有独特的形态学及肿瘤学特点,结直肠管腔相对狭窄,部分隆起型病变如腺瘤性息肉癌变,可在早期出现不全或完全性梗阻,而平坦型病变可在早期出现环半周甚至环周改变。对于未梗阻病例,于肿瘤口侧顶点、肛侧顶点及其连线中点垂线分4点注射,进行定位,对于其中的较小病灶,推荐接近肠腔横轴线上的2点适当拉开距离,避免注射点集中在腹膜后位显像不良,定位失败;对于梗阻病例,由于内镜无法通过,可在肿瘤肛侧顶点横轴线上均匀分2点进行黏膜下层注射,定位肿瘤下缘。
(3)注射方式的选择。须精准注射ICG溶液,由于肠壁较薄,故对操作者要求较高,推荐序贯注射法,即先注射1 mL蒸馏水形成黏膜下层水囊,再于水囊中注入0.1 mL配置好的ICG注射液(图4)。
推荐意见3:对早期结直肠癌患者行腹腔镜手术时,联合ICG近红外光成像技术对病灶进行准确定位安全有效,但注射后的最佳手术时间、最佳剂量等尚需进一步研究。
4.3.2 结直肠癌肝转移灶定位
手术完全切除肝转移灶是结直肠癌肝转移的有效治疗方式,但切除肝转移灶后仍存在肝内复发率较高的问题,可能的原因是目前的影像学方法无法检测出微小转移灶,这导致在手术时忽略了已存在的微小转移灶。肝转移灶周围正常肝脏组织受肿瘤压迫,胆道排泄受阻,导致ICG的排泄延迟。有研究显示,静脉注射ICG后较小的转移灶表现为部分或完全显影,而在较大的病灶则表现为环绕肝脏转移灶的环形荧光(图5)。
综合文献报道,运用ICG近红外光成像技术发现的结节最小直径可达1 mm,适用于肝脏浅部病灶检测,但由于荧光穿透深度≤8 mm,故对于深部病灶建议联合术中超声检查。
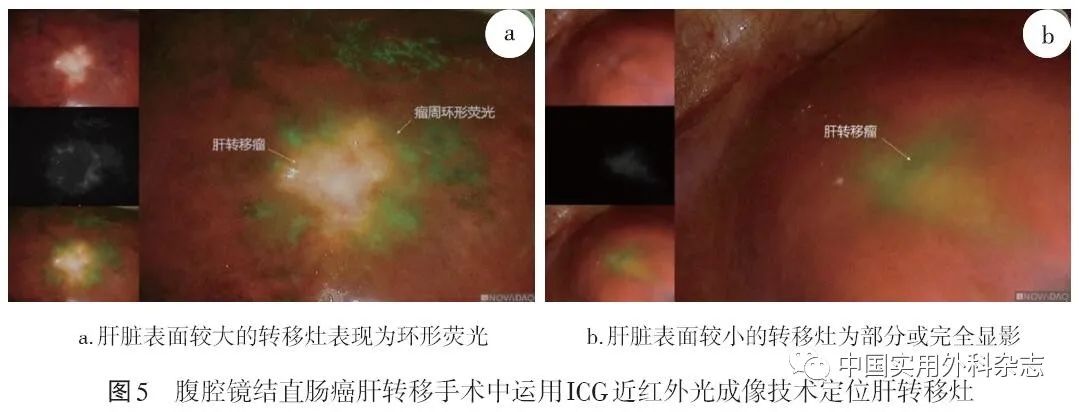
推荐意见4:结直肠癌肝转移患者手术中,推荐采用ICG近红外光成像技术对可疑转移灶进行定位和切除,但对于深部转移灶不推荐单独采用ICG近红外光成像技术进行定位,建议联合术中超声定位或术前影像学定位。具体方法:可根据ICG 15 min滞留率(ICG R15),调整术前给药时间,以期获得较好的术中肝脏肿瘤荧光显影效果。对于ICG R15≤7%的患者,术前给药时间>48 h,通常可获得较好的显影;对于ICG R15>7%的患者,术前给药时间<6 d,术中荧光显影多不满意,而术前给药时间≥6 d时,可获得相对较好显影。
4.3.3 结直肠癌腹膜转移灶定位
结直肠癌局限腹膜转移患者术后复发的重要原因之一是由于无法准确识别微小病灶,不能做到完全切除。ICG近红外光成像技术作为一种微小病灶的有效检测方法,可提高非黏液性腺癌患者的腹膜转移灶的检出率。
目前,对于ICG近红外光成像评估腹膜转移灶的文献数据较少,一项单中心研究结果显示,通过ICG近红外光成像技术评估10例结直肠癌腹壁转移患者的88个靶病灶,其敏感度为72.4%,特异度仅为60%。
推荐意见5:非黏液腺癌患者行腹膜转移灶切除时,可考虑联合ICG近红外光成像技术,对腹膜转移灶进行定位和切除,但是其敏感度和特异度不高。具体方法:术中静脉给予ICG 0.25 mg/kg。
4.4 分辨输尿管
腹腔镜结直肠癌手术中,经常需要辨认并保护输尿管,在某些复杂手术中,直接显露并辨认输尿管比较困难。经导管逆行将ICG注入输尿管内可实现术中实时荧光定位,降低了腹腔镜手术中缺乏触觉反馈造成的输尿管损伤风险,目前已应用于泌尿外科及妇科领域。在腹腔镜结直肠癌手术中,ICG显像辅助输尿管定位的相关研究尚未广泛开展,目前缺乏高质量的临床证据支持。
推荐意见6:对于合并腹膜后解剖层次异常、腹腔感染等增加输尿管损伤风险的患者,ICG近红外光成像技术辅助输尿管定位方法可以作为临床试验项目在有条件的医学中心开展。具体方法:将输尿管导管的尖端插入输尿管内,通过导管术中注射25 mg ICG溶液。
综上可见,ICG近红外光成像技术在结直肠肿瘤诊断及治疗方面具有重要的临床应用意义,可以协助结直肠肿瘤定位、对结直肠癌淋巴结精准示踪、协助分辨不同组织、实时评估吻合口血运,表现出良好的应用前景。ICG联合核素、单光子发射CT等其他示踪方法的应用可能为提高阳性淋巴结的检出率提供更可靠的手段,从而实现结直肠癌更个性化、精准化的外科根治手术。
该项新技术的推广可能有助于术者对结直肠肿瘤诊断及治疗的把握,从而改善患者预后,使患者获益。然而,其在评估手术的准确性、完整性、安全性,以及建立标准化的操作规范,还需要更多的前瞻性研究来提供临床依据。